Одонтогенные инфекции головы и шеи
М. Тримарки (Matteo Trimarchi)
Отделение ЛОР и хирургии головы и шеи, Госпиталь Сан-Раффаэле, Милан, Италия
А. Галли (Andrea Galli)
Отделение ЛОР и хирургии головы и шеи госпиталя Сан-Раффаэле, Милан, Италия
П. Каппаре (Paolo Cappare)
Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
С. Дабабу (Suzan Dababou)
Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
Р. Винчи (Raffaele Vinci)
Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
М. Бусси (Mario Bussi)
Отделение ЛОР и хирургии головы и шеи, Госпиталь Сан-Раффаэле, Милан, Италия
Э. Герлоне (Enrico Gherlone)
Отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
Одонтогенные инфекции (ОИ) являются патологиями, происходящими из стоматогнатической системы в результате осложнения стоматологических патологий или стоматологических процедур. Если их своевременно не диагностировать и не лечить, то они могут быстро распространиться по отделам головы и шеи и, в зависимости от этиологии и области, где они начались, привести к тяжелым, опасным для жизни осложнениям [1-3]. Для развития ОИ имеют значение не только отсроченная диагностика и неадекватное лечение , но и общие сопутствующие заболевания пациентов: диабет, аутоиммунные или лимфопролиферативные расстройства, почечная недостаточность, остеопороз, недоедание, курение, злоупотребление алкоголем и хроническое принятие стероидов — факторы, которые могут увеличить частоту ОИ [1, 2].
ОИ могут развиваться как в верхнем, так и в нижнем отделах головы и шеи. Верхний включает в себя пространства вблизи верхней зубной дуги, а именно, околоносовые пазухи, с вовлечением верхнечелюстных пазух в большинстве случаев [4]. Одонтогенный гайморит (ОГ) составляет около 10-30% случаев хронического антрального воспаления [2] и 8% случаев, влекущих эндоскопическую хирургию носа [5]. Нижний отдел характеризуются близостью нижней зубной дуги к фасциальным шейным пространствам: поверхностным, субментальным, подчелюстным, подъязычным, парафарингеальным, жевательным, сонным, ретрофарингеальным, превертебральным. А также к опасному пространству, которое простирается от основания черепа до заднего средостения [3, 6, 7]. Одонтогенная этиология лежит в основе 57% случаев цервикально-фасциальных инфекций [8].
Диагностика ОИ может быть сложной: признаки и симптомы часто неспецифичны или вводят в заблуждение (особенно для ОГ), а связь с явной стоматологической патологией часто не видна или недооценена. Стоматологические симптомы (локальная боль или гиперчувствительность), по сути, достоверно не коррелируют с одонтогенной этиологией [2, 9]. Это может привести к быстрому и эффективному лечению, появлению симптомов и тяжелых осложнений [10]. Клиническая картина различна между ОИ верхнего и нижнего отделов. Боль/давление, отек задней носовой стенки, обильные слизистые выделения из носа, заложенность носа, снижение/отсутствие обоняния и неприятный привкус во рту, характерны для верхнего отдела. В то время как боль в горле, боль при глотании, одышка, увеличение шейных лимфоузлов и более серьезная вовлеченность других органов и систем характеризуют нижний. Часто присутствует лихорадка [2 — 4, 7].
Точная и четкая диагностика позволяет не только выявить осложнение, но и конкретную причину инфекции, что позволяет правильно проводить терапию и снижает риск рецидива [10].
В настоящем исследовании мы проанализировали различные патогенезы, которые могут привести к ОИ, и подчеркнуть важность сотрудничества между стоматологами и отоларингологами для эффективного управления потенциально опасными осложнениями.
Материалы и методы
Исследование проводилось ретроспективно на выборке из 44 пациентов, обратившихся в больницу Сан-Раффаэле (Милан) в период с января 2008 по январь 2017 года с острой тяжелой синоназальной/глубокой цервикальной ОИ, требующей госпитализации в ЛОР-отделение. Исходная выборка включала 60 пациентов, но мы исключили пациентов, чья одонтогенная этиопатология не могла быть точно определена из истории болезни или тех, кто впоследствии был потерян для наблюдения (минимальное наблюдение: 6 месяцев). Записи были собраны из Объединенной стоматологической базы данных учреждения.
Все выполненные процедуры соответствовали этическим стандартам институционального и / или национального исследовательского комитета и принципам, изложенным в Хельсинкской декларации «Этические принципы медицинских исследований с участием человеческих субъектов», принятой 18-й Всемирной медицинской Ассамблеей (Хельсинки, Финляндия, июнь 1964 года), и с поправками, внесенными совсем недавно 64-й Всемирной медицинской Ассамблеей (Форталеза, Бразилия, октябрь 2013 года). Одобрение Комитета по этике не требовалось, из-за чисто ретроспективного характера исследования. Все пациенты были обследованы как стоматологами, так и ЛОР-врачами. В выборку вошли 21 мужчина (47,7%) и 23 женщины (52,3%) со средним возрастом 51,27 ± 18,72 года (диапазон: 10-85) на момент госпитализации (53,38 ± 18,70 года для ОИ верхнего отдела, 44,42 ± 17,85 года для нижнего).
Распространение заболевания и лежащие в его основе стоматологические патологии во всех случаях оценивались с помощью синусовой (для верхних ОИ) или шейной с контрастированием (для нижних ОИ) компьютерной томографии (КТ) и ортопантомографии (ОПГ). Глубокое вовлечение шеи также оценивали с помощью УЗИ шеи или магнитно-резонансной томографии (МРТ), если требовалось установить точную связь с шейным нервно-сосудистым пучком или верхней апертурой грудной клетки. Переоценка верхней ОИ проводилась с помощью конусно-лучевой КТ, когда это возможно.
Патологические образцы (т. е. образцы гноя), асептически отобранные из хирургического дренажа инфекционных очагов, анализировали на предмет микробиологии и гистологии. Эта последняя оценка была необходима для дифференциации грибкового синусита от бактериального.
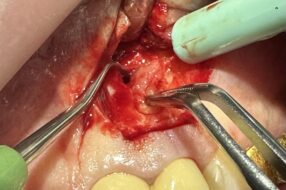
Всякий раз, когда медикаментозная терапия была неэффективной из-за устойчивости симптомов, и возникала необходимость в оперативном лечении (остеомиелит, вывих имплантата, ороантральный свищ, подозрение на грибок, абсцессы шеи), пациентам проводилась функциональная эндоскопическая хирургия околоносовых пазух (ФЭХ), в сочетании с трансоральным или внешним (по Caldwell-Luc) доступом для ОГ, и шейным хирургическим дренажом для шейно-фасциальных одонтогенных инфекций. ФЭХ, как правило, выполнялся с минимально инвазивным подходом: нижняя частичная унцинэктомия, передняя этмоидэктомия, антростомия среднего носового хода, увеличенная кзади до вертикального отростка небной кости, промывание гайморовой пазухи, дренаж/удаление гноя и инфицированных трансплантационных материалов. Фронтальная синусотомия, задняя этмоидэктомия или сфеноидотомия не выполнялись. Пероральные подходы к верхнему отделу использовались для лечения критических зон (а именно альвеолярного углубления верхнечелюстной пазухи, которое эндоскопически трудно достичь), узких ороантральных коммуникаций (ОАК) с удалением пораженной слизистой оболочки и кости, и пластикой местным лоскутом без натяжения, удаления вывихнутых/несостоятельных имплантатов и лечения сопутствующей стоматологической патологии. Все оперативные вмешательства проводились под общим наркозом с интубацией.
Независимо от выбранного хирургического подхода все пациенты получали послеоперационную антибактериальную терапию в течение 8-10 дней. В некоторых случаях вводили стероиды (обычно внутривенно метилпреднизолон, от 40 до 80 мг/сут), особенно у пациентов с выраженной симптоматикой.
Среднее время пребывания в стационаре составило 4,76 ± 6,31 дня (3,64 ± 7,27 дня для верхних ОИ, 6,92 ± 3,06 дня для нижних). Случай парафарингеального абсцесса с последующим распространением на средостение был исключен из подсчета, так как требовал 93-дневного пребывания. Пациенты, как правило, наблюдались через 7, 20 и 60 дней после выписки; те, кто подвергался более интенсивной хирургии, первоначально требовали еженедельных обследований в течение более длительного периода. Средняя длительность наблюдения составила 10,7 ± 4,3 месяца (диапазон 6-15).
Результаты
В 29 случаях (90,7%) результатом ОИ был гайморит, в 2 — небный абсцесс (6,2%) и абсцесс клыковой ямки (3,1%). Шейно-фасциальные пространства были задействованы следующим образом: подподбородочное пространство в 2 случаях (16.7%), подчелюстное в 7 случаях (58.3%), грудино-ключично-сосцевидная область в 2 случаях (16.7%), и окологлоточное с нисходящим распространением в средостение одном (8.3%).
Причины ОИ включали удаление зубов (7 случаев — 15,9% в целом), установку имплантатов (13 случаев — 29,6%), кариес (12 случаев — 27,3%), аномалии прорезывания (8 случаев — 18,2%), эндодонтические манипуляции (2 случая — 4,5%), а также синуслифтинг (2 случая -4,5%). Они также делятся на осложнения доимплантологического (2 случая — 4,5%) или имплантологического лечения (13 случаев — 29,6%), последствия «классических» стоматологических процедур (т. е. удаление зубов, эндодонтия), кариеса или аномалий прорезывания (29 случаев — 65,9%), согласно предложению классификации Фелисати [11].
Микробиологические посевы хирургических образцов были отрицательными в 5 случаях (11,4%) или демонстрировали неспецифический рост смешанной орофарингеальной флоры (ОФ) в 12 случаях (27,2%). Таким образом, антибиотикотерапия применялась у большинства пациентов. Три (6,8%) чисто микотических инфекции (Aspergillus spp) наблюдались как мицетомы верхнечелюстной пазухи.
Шейное хирургическое дренирование с удалением некротических тканей в сочетании с стоматологическими процедурами, направленными на устранение сопутствующих стоматологических патологий, применялось во всех случаях обнаружения орофарингеальной флоры (12 случаев). Рецидивирующая инфекция развилась в одном случае после хирургического вмешательства (т. е. парафарингеальный абсцесс как следствие длительного, нелеченного кариеса), с ретрофарингеальным и последующим нисходящим медиастинальным распространением. Пациенту потребовалась дополнительная торакотомия и длительное пребывание в отделении интенсивной терапии.
И наоборот, при ОИ верхнего отдела (32 пациента) доступ создавался через функциональный эндоскопический трансназальный доступ в 11 случаях (34,4%) или с помощью комбинации ФЭХ и доступом по Колдуэлл-Люку (18 случаев — 56,2%). Три верхних ОИ (два абсцесса твердого неба и один абсцесс клыковой ямки — 9,4%) были устранены трансоральным хирургическим дренированием без ФЭХ.
Обсуждение
Полость рта — анатомическая область с высоким присутствием бактерий. Например, количество микроорганизмов в пародонтальном кармане может достигать 1,8 х 1011/г материала [12]. Поэтому все пероральные процедуры должны проводиться с минимизацией риска вторичных инфекций и возможного системного бактериального распространения.
ОИ часто встречаются в повседневной стоматологической практике, особенно у взрослых: одонтогенный патогенез выявляется в 10-30% случаев гайморита [2] и почти в 50% случаях цервикально-фасциальных инфекций [6]. Однако их распространенность остается в значительной степени недооцененной из-за неспецифической клинической картины по сравнению с их неодонтогенными аналогами и непредсказуемого течения [2, 6].
Как указывалось ранее, ОИ являются потенциально инвазивными осложнениями из-за близости оральной области к другим анатомическим пространствам головы и шеи, а именно к околоносовым пазухам (верхние ОИ) и глубоким шейно-фасциальным пространствам (нижние ОИ) [2-7]. В нашей выборке основными причинами ОИ были имплантация (13/44, 29,6%) и кариес (12/44, 27,3%), затем аномалии прорезывания (8/44, 18,2%), удаление зубов (7/44, 15,9%), эндодонтические процедуры (2/44, 4,5%) и синуслифтинг (2/44, 4,5%). Однако, стратифицируя патогенез по вовлеченным участкам, имплантация становится преобладающим при определении ОГ (11/32, 34,4%), а кариес — при вовлечении шейно-фасциальных пространств (7/12, 58,3%). Этот вывод согласуется с литературными данными [6, 13].
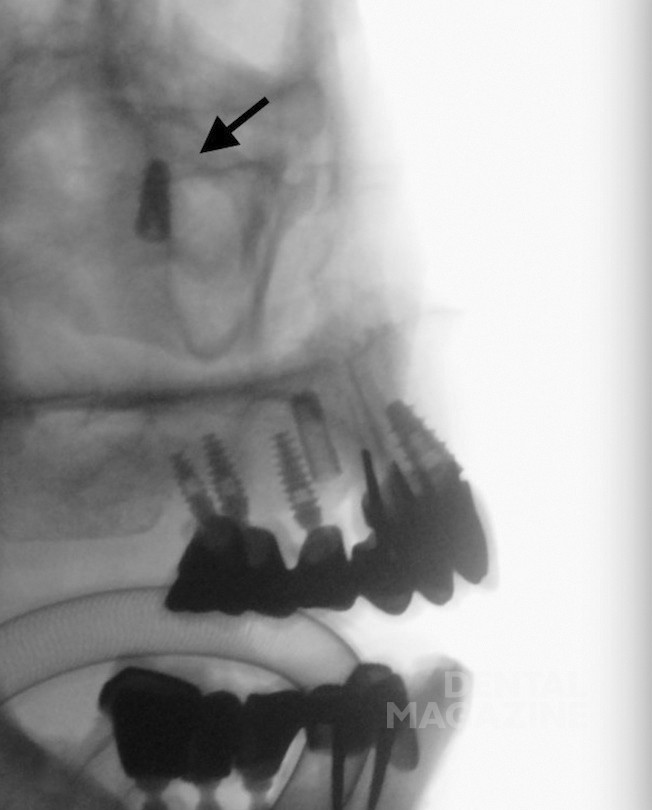
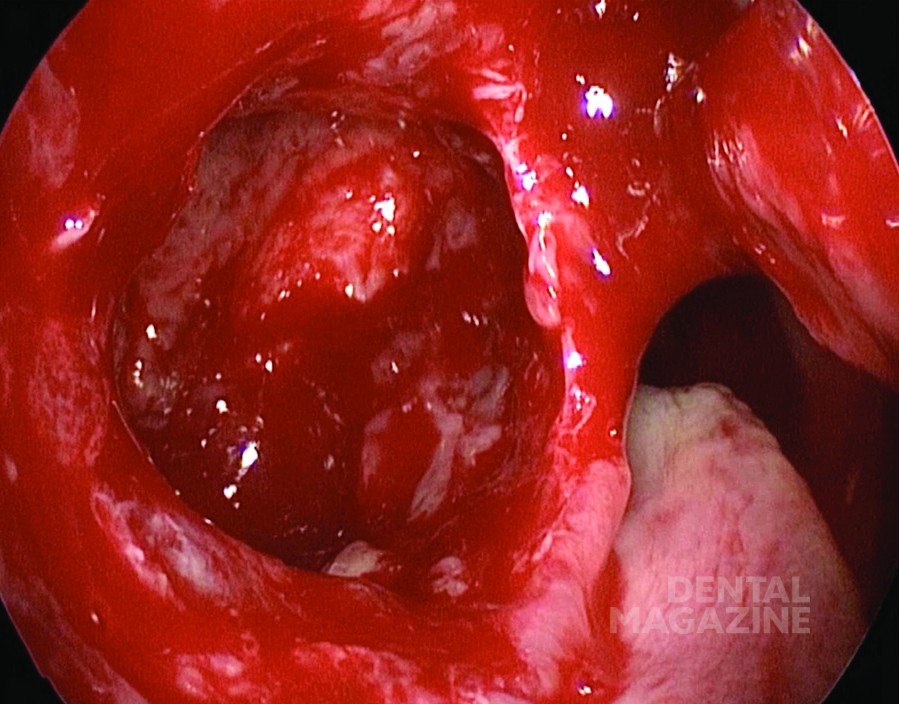
В последние годы применение имплантатов для реабилитации значительно возросло. Этот вид реабилитации очень полезен и успешен, также у пациентов с ослабленным иммунитетом [14], но имплантацию не всегда легко или безопасно выполнить, особенно неопытными хирургами [4]. Верхнее смещение имплантата (рис. 1 а, б), фактически, может перфорировать мембрану Шнейдера, приводя к реакции на инородное тело и изменяя синоназальный мукоцилиарный клиренс. Таким образом, стаз воспалительных компонентов внутри пазухи вызывает ОГ [14, 15]. Подобное состояние легко возникает при атрофическом альвеолярном отростке [13, 16] или при сопутствующей синоназальной патологии (т. е. снижения проходимости носовых ходов вследствие деформации перегородки, носовых раковин, решетчатой пластинки) (14). Более того, даже хорошо установленный имплантат у пациента с основными факторами риска (например, ранее существовавшая синоназальная патология, диабет, недостаточность питания, курение, терапия стероидами, остеопороз) может привести к ОИ [1], как и неудачные предимплантологические процедуры [4, 14, 17]. Действительно, синуслифтинг с помощью костного трансплантата может привести к тяжелым ОИ [4, 14, 17].
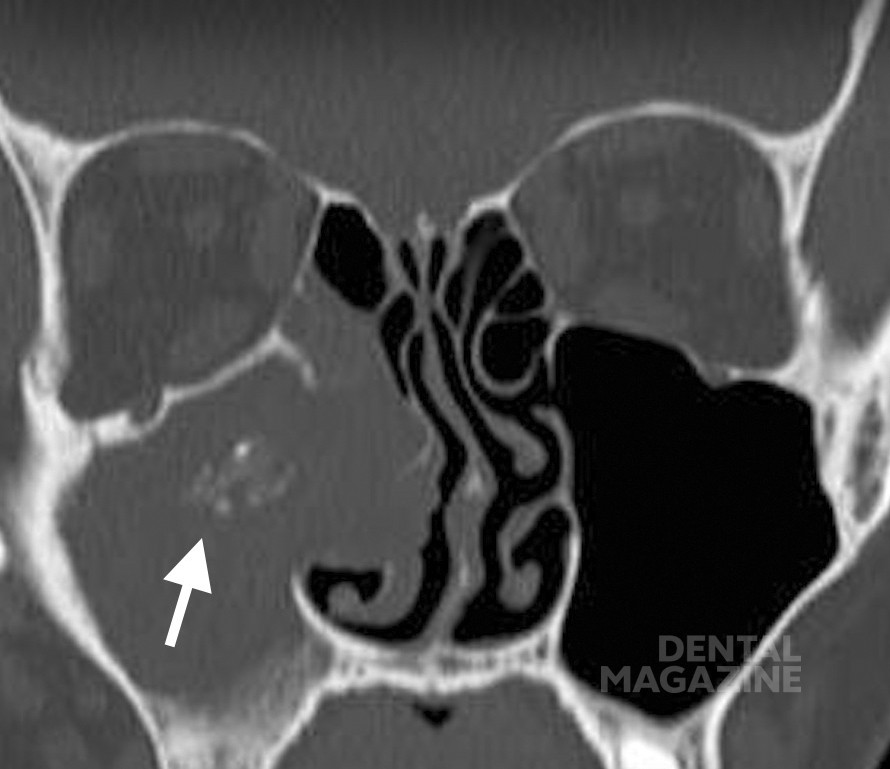
В то время как многие стоматологи знают о возможных осложнениях после установки имплантатов, кариес и аномалии прорезывания в значительной степени недооцениваются. Однако, это частые причины ОИ, что подтверждается результатами исследования. Когда кариес остается не леченным в течение длительного времени, бактериальная нагрузка высока и существуют основные располагающие условия (например, кариес, пародонтоз, диабет, иммуносупрессия), может происходить распространение инфекции из твердых тканей зубов в пульпу и ткани пародонта, что облегчает последующую диффузию через альвеолярную кость в шейные фасциальные пространства [6, 18]. То же самое относится и к аномалиям прорезывания [19] (рис. 1 в, г), которые могут способствовать ОГ, образованию кист и гранулематозной воспалительной реакции [20] или травматическим повреждениям, связанным с удалением пораженных зубов [16, 21]. Глубокие пространства шеи, в частности, являются потенциальными областями низкой резистентности, которые наполняются воспалительным экссудатом и гноем в случае инфекции, вызывая сужение дыхательных путей, нисходящее медиастинальное или системное распространение, эрозию крупных кровеносных сосудов и опасные для жизни тромбозы/кровоизлияния, со значительной смертностью до 40% случаев [6].

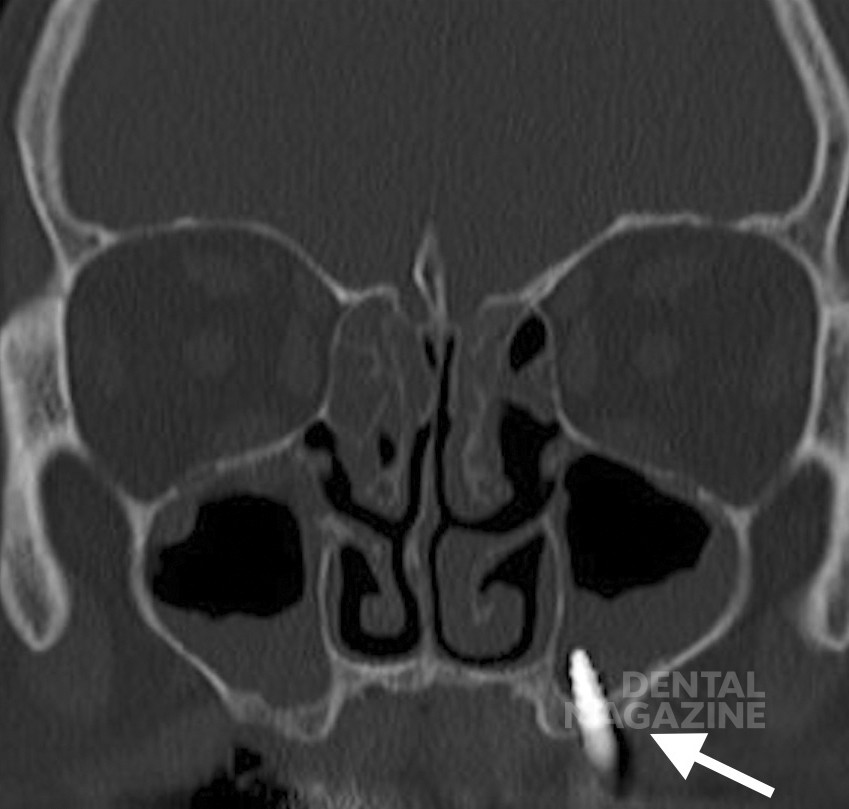
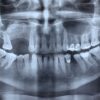
Рис. 1 в. Моляры в полости гайморовой пазухи (белые стрелки), яркий пример аномалий прорезывания на верхней челюсти.
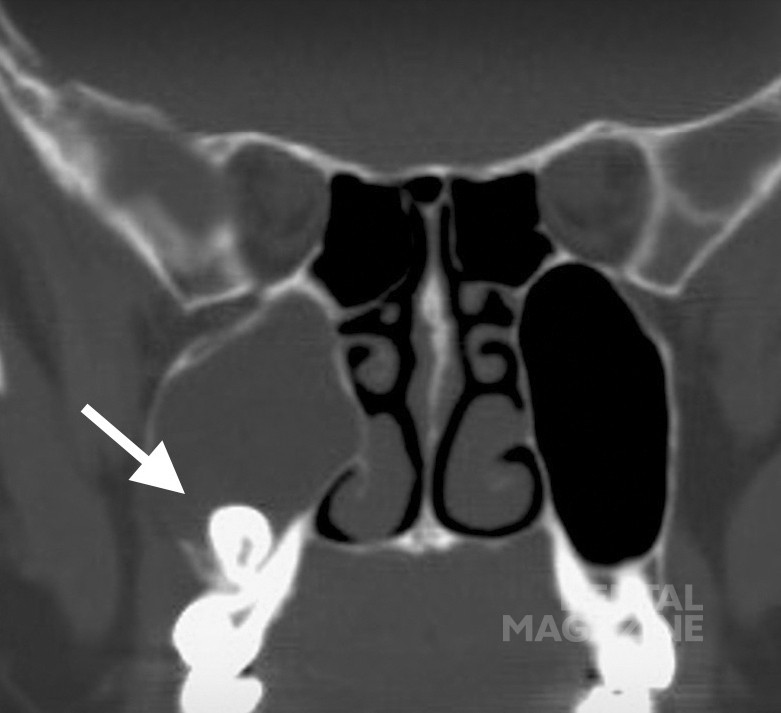
Рис. 1 г. Моляры в полости гайморовой пазухи (белые стрелки), яркий пример аномалий прорезывания на верхней челюсти.
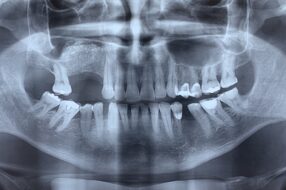
Удаление зуба также может стать причиной ОИ [11, 12, 22]. Если оно выполнено не правильно, эта процедура может привести к альвеолиту, смещению корня зуба в верхнечелюстную пазуху (рис. 2) [11, 12, 22]. Факторами риска являются наличие расходящихся корней, кариес и большие пломбы, так как эти условия могут способствовать перелому зуба [22].
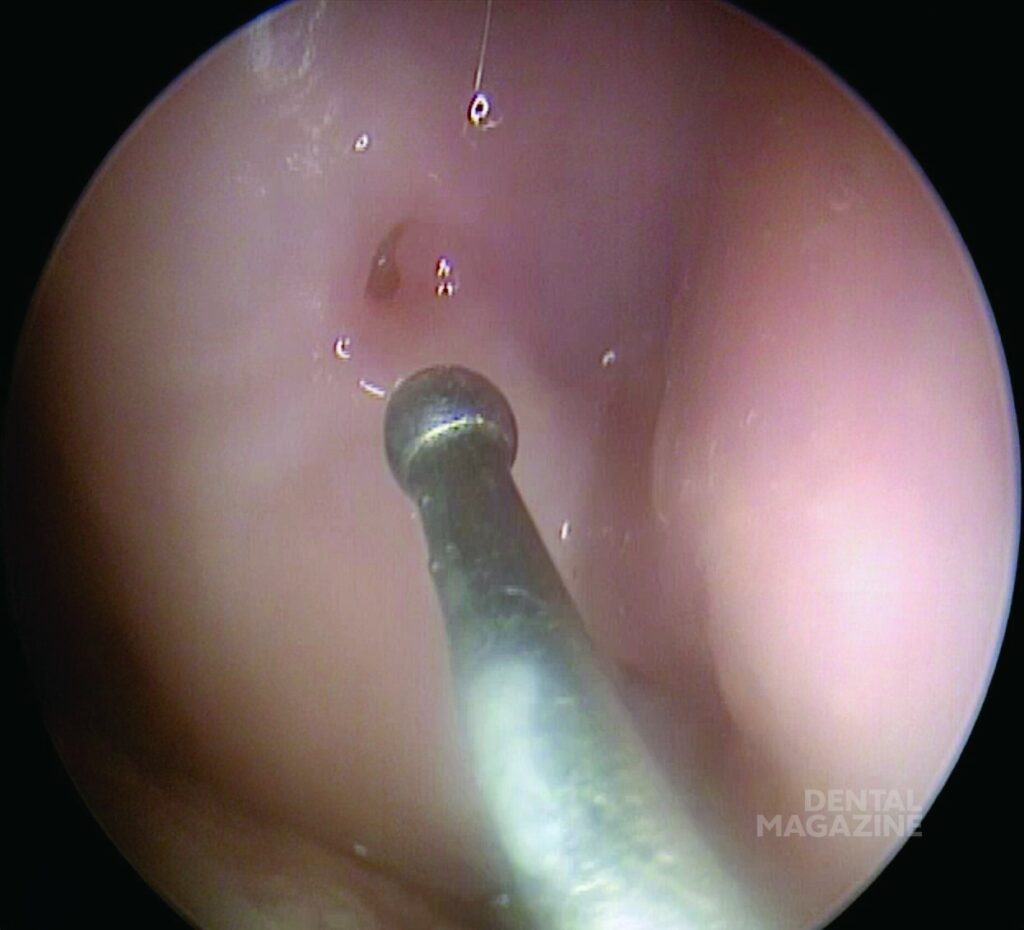
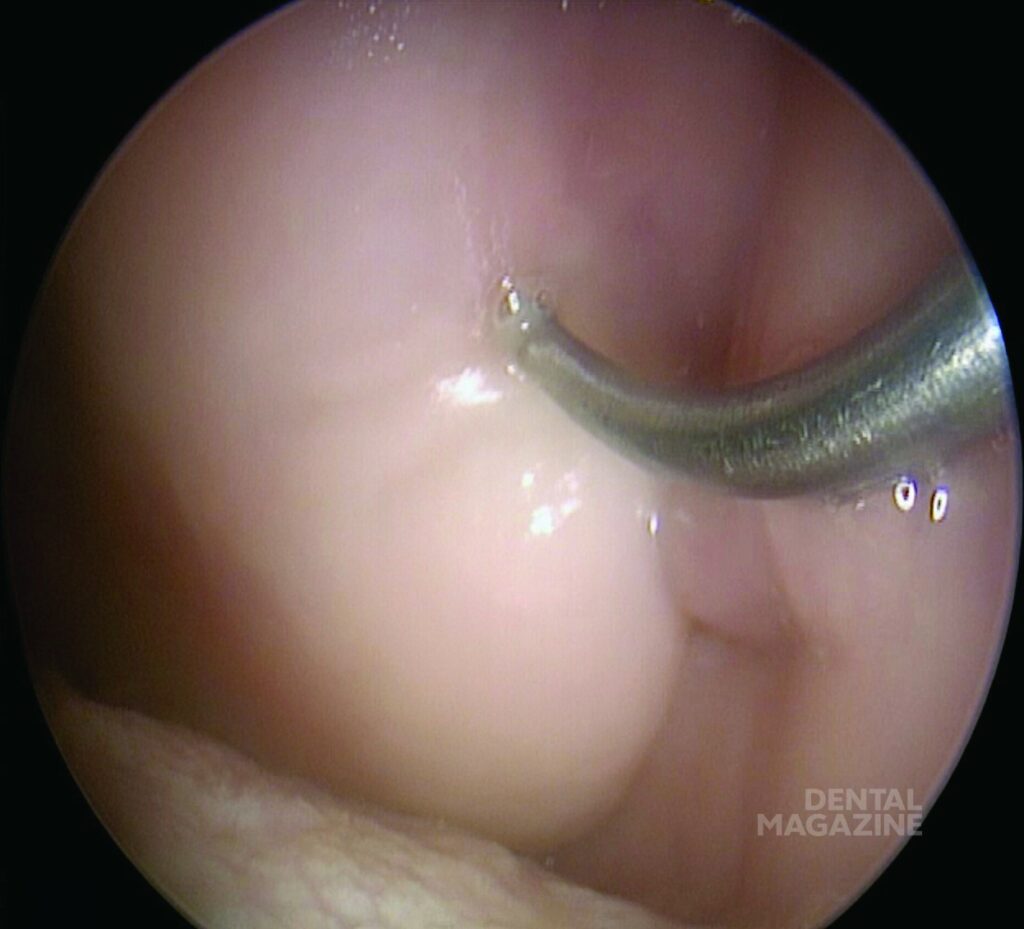
Рис. 2 а. Эндоскопический зонд, приближающийся к ороантральному свищу образовавшемуся в результате неправильного удаления зуба.
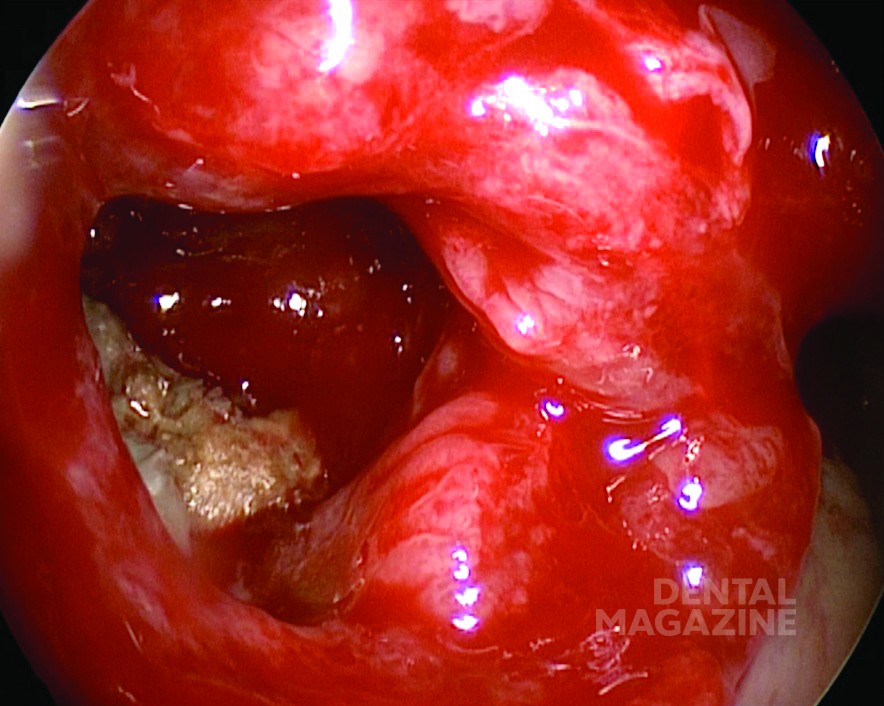
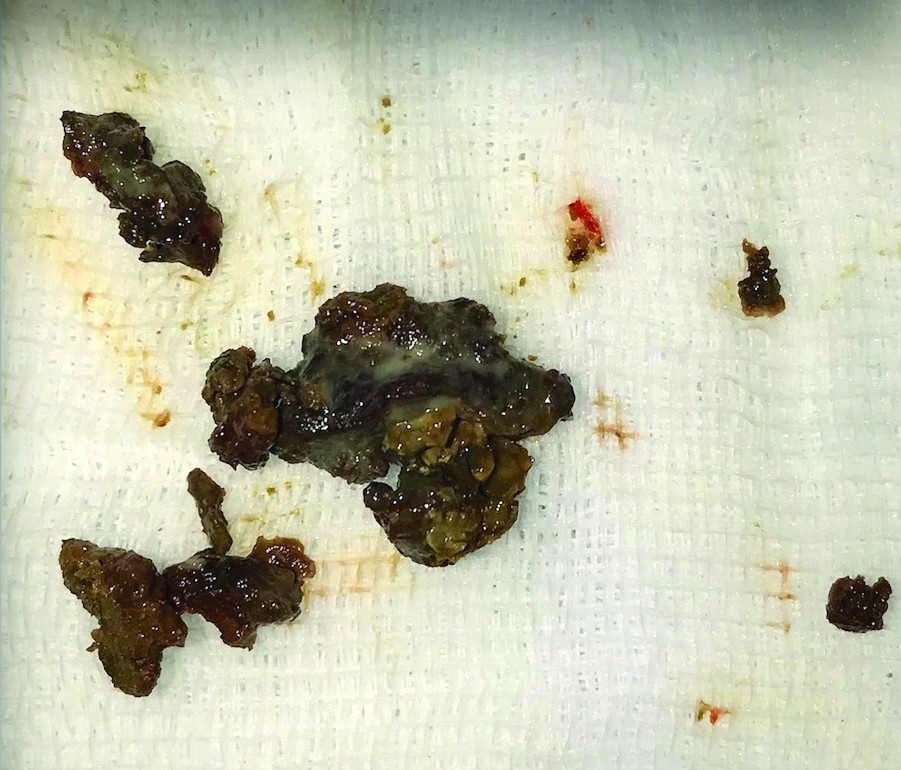
Другой причиной ОИ (особенно ОГ) является эндодонтия, материалы или инструменты которой могут выходить из верхушки корневого канала, достигая гайморовой пазухи. Это часто приводит к грибковой колонизации пазухи, причем грибковая гранулема является наиболее распространенным клиническим проявлением [23-25]. В нашей серии мы наблюдали 3 мицетомы верхнечелюстной пазухи (рис. 3) в результате неудачных эндодонтических процедур (2/3) или установки имплантата (1/3).
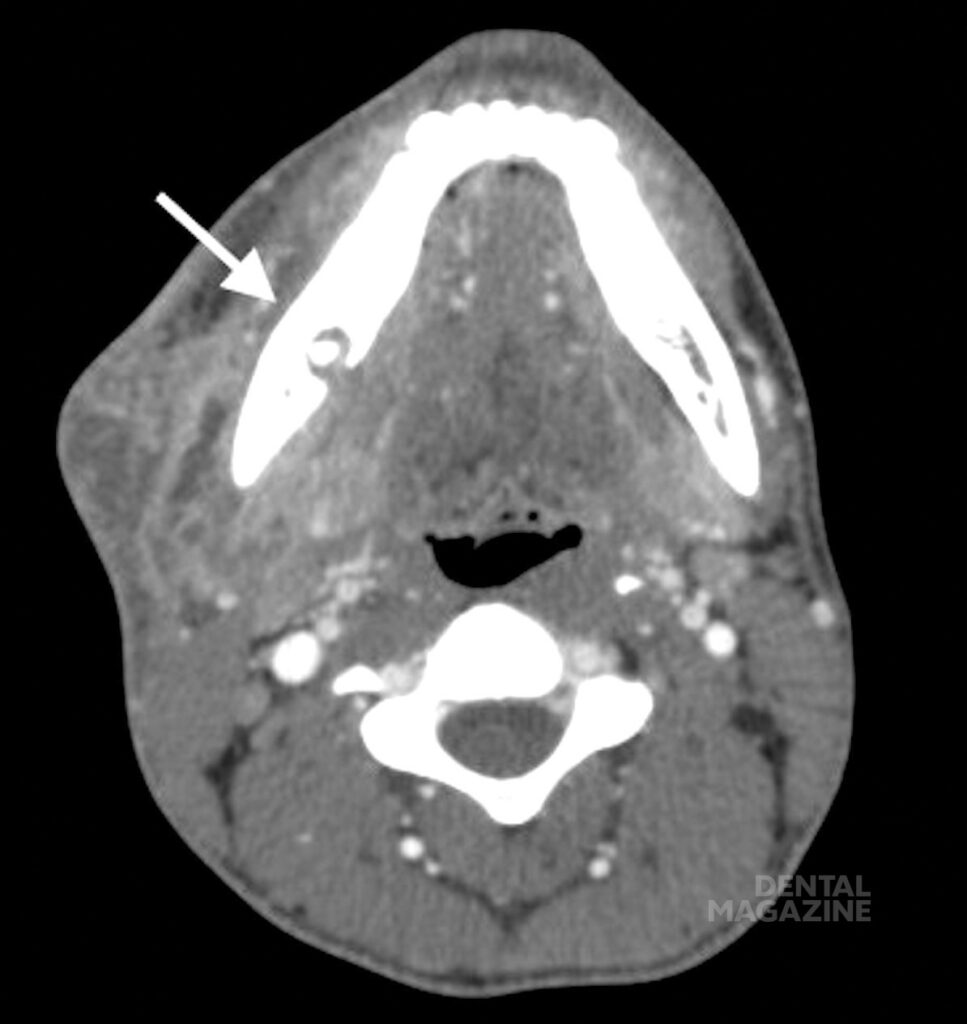
Рис. 4 а. Периапикальный периодонтит на нижней челюсти справа с сопутствующим абсцессом, распространяющимся из подчелюстного пространства в щечное.
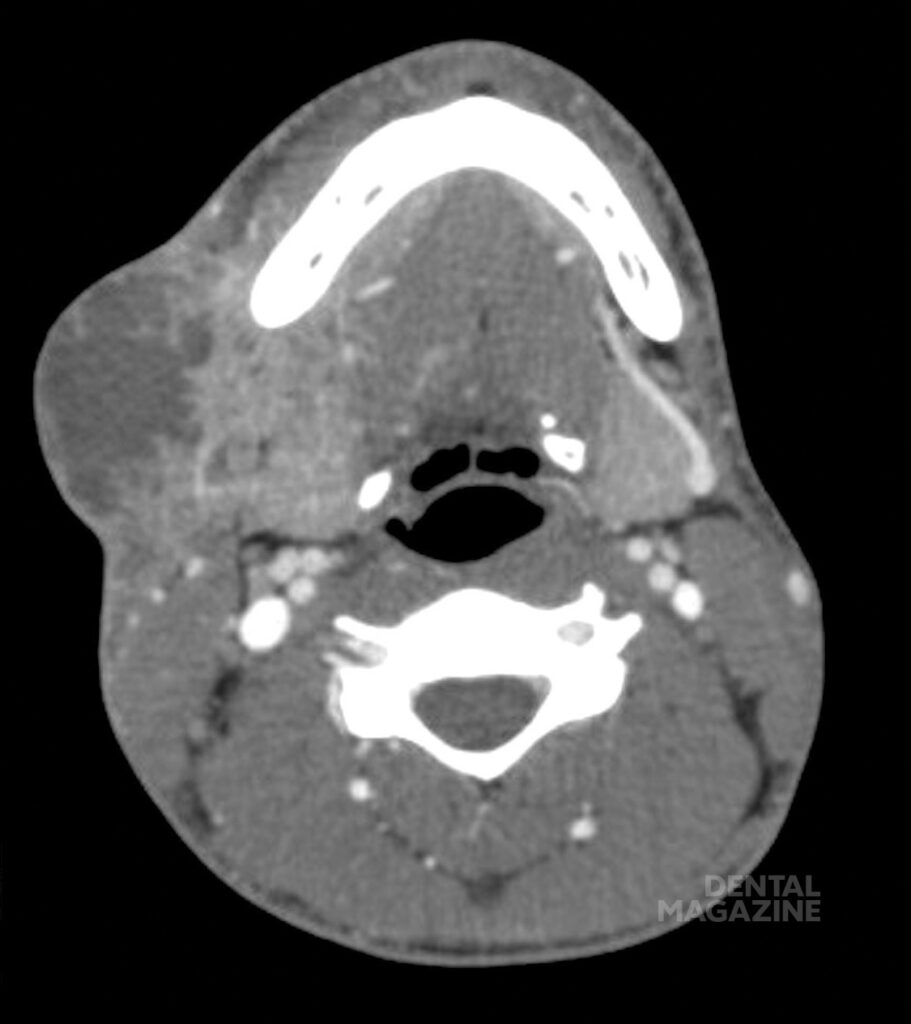
Рис. 4 б. Периапикальный периодонтит на нижней челюсти справа с сопутствующим абсцессом, распространяющимся из подчелюстного пространства в щечное.
Этиологии наших ОИ согласуются с другими известными в литературе исследованиями [26, 27]: альфа-гемолитический стрептококк чаще всего обнаруживался в гнойном содержимом (9/44, 20.6%), далее следуют бета-гемолитический стрептококк (S. pyogenes и S. agalactiae; 6/44, 13.6%), грамотрицательные виды (K. pneumoniae, E. corrodens и Enterobacter spp; 6/44, 13.6%), золотистый стафилококк (4/44, 9.1%) и облигатные анаэробы (2/44, 4.5%). Патологические образцы не дали роста в 5 случаях (11,4%), неспецифическая смешанная орофарингеальная флора выделена в 12 случаях (27,2%); это обстоятельство не является необычным [26, 27], поскольку ОИ часто являются полимикробными [2]. Это делает выбор антибиотика особенно сложным и обуславливает необходимость комбинированной, внутривенной терапии антибиотиками широкого спектра.
Что касается ОИ шейно-фарингеальных пространств то в лечении почти всегда нужно отмечать несколько «тревожных сигналов»: быстрый прогрессирующий отек, ухудшение трисмуса, одышка/тахипноэ, дисфония, дисфагия, пирексия или ригидность шеи — все это недвусмысленные признаки сложного течения и должны быть оперативно устранены, чтобы избежать ухудшения и риска смерти [6, 7]. В нашей выборке был случай рецидива инфекции после успешного дренирования парафарингеального абсцесса с ретрофарингеальным и последующим нисходящим медиастинальным распространением. Потребовался комбинированный подход и длительное пребывание в отделении интенсивной терапии с агрессивной внутривенной терапией. Своевременное выявление ухудшения клинического течения было необходимо для спасения больного. Высокий индекс подозрительности должен всегда поддерживаться при лечении ОИ шейно-фарингеальных пространств, даже после явно успешного дренирования: жизненные показатели, температура, полный анализ крови, пальпация шеи и ларингоскопия должны регулярно повторяться в послеоперационном периоде [6, 7].
Одонтогенный гайморит часто требует создания нескольких хирургических доступов (трансназальный эндоскопический подход в сочетании с трансоральным) [11]. В нашей выборке это обстоятельство имело место в половине случаев (16/32, 50,0%). Подход по Колдуэлл-Люку в настоящее время практически отменен из-за большей травматичности, и проводится при наличии больших инородных тел в полости гайморовой пазухи [28, 29]. На самом деле, мы использовали эту процедуру в немногих случаях [2/32, 6,2%].
Выводы
Промедление в постановке диагноза и начале соответствующего лечения являются основными причинами прогрессирующего течения ОИ, приводящего к тяжелым, угрожающим жизни осложнениям [2, 6]. Это особенно опасно в эпоху повышения устойчивости к антибиотикам [6]. Высокий индекс подозрительности и эффективное сотрудничество между стоматологами и ЛОР-врачами являются необходимыми элементами для быстрой диагностики и лечения данных состояний [4, 11, 13-15, 17, 30, 31]. Такое сотрудничество имеет решающее значение для того, чтобы избежать неприятных и, возможно, драматических последствий, поскольку вовлечение околоносовых пазух или шейно-фасциальных пространств требует участия ЛОР-врача, в то время как роль стоматолога остается существенной в трансоральном удалении причины ОИ [11].
Источник: www.journalofosseointegration.eu
- Kataria G, Saxena A, Bhagat S, Singh B, Kaur M, Kaur G. Deep Neck Space Infections: A Study of 76 Cases. Iran J Otorhinolaryngol 2015;27(81):293-9.
- Patel NA, Ferguson BJ. Odontogenic sinusitis: an ancient but under-appreciated cause of maxillary sinusitis. Curr Opin Otolaryngol Head Neck Surg 2012;20(1):24-8.
- Filiaci F, Riccardi E, Mitro V, Piombino P, Rinna C, Agrillo A, et al. Disseminated necrotic mediastinitis spread from odontogenic abscess: our experience. Ann Stomatol 2015;6(2):64-8.
- Chiapasco M, Felisati G, Zaniboni M, Pipolo C, Borloni R, Lozza P. The treatment of sinusitis following maxillary sinus grafting with the association of functional endoscopic sinus surgery (FESS) and an intra-oral approach. Clin Oral Implants Res 2013;24(6):623-9.
- Hoskison E, Daniel M, Rowson JE, Jones NS. Evidence of an increase in the incidence of odontogenic sinusitis over the last decade in the UK. The Journal of laryngology and otology 2012;126(1):43-6.
- Cottom H, Gallagher JR, Dhariwal DK, Abu-Serriah M. Odontogenic cervico-fascial infections: a continuing threat. J Ir Dent Assoc 2013;59(6):301-7.
- Brito TP, Hazboun IM, Fernandes FL, Bento LR, Zappelini CE, Chone CT, et al. Deep neck abscesses: study of 101 cases. Braz J Otorhinolaryngol 2016.
- Mihos P, Potaris K, Gakidis I, Papadakis D, Rallis G. Management of descending necrotizing mediastinitis. J Oral Maxillofac Surg 2004;62(8):966-72.
- Longhini AB, Ferguson BJ. Clinical aspects of odontogenic maxillary sinusitis: a case series. Int Forum Allergy Rhinol 2011;1(5):409-15.
- Bhattacharyya N. Contemporary assessment of the disease burden of sinusitis. Am J Rhinol Allergy 2009;23(4):392-5.
- Felisati G, Chiapasco M, Lozza P, Saibene AM, Pipolo C, Zaniboni M, et al. Sinonasal complications resulting from dental treatment: outcome-oriented proposal of classification and surgical protocol. Am J Rhinol Allergy 2013;27(4):e101-6.
- Mehra P, Jeong D. Maxillary sinusitis of odontogenic origin. Curr Infect Dis Rep 2008;10(3):205-10.
- Lee KC, Lee SJ. Clinical features and treatments of odontogenic sinusitis. Yonsei Med J 2010;51(6):932-7.
- Gastaldi G, Vinci R, Francia MC, Bova F, Capparé P. Immediate fixed rehabilitation supported by axial and tilted implants of edentulous jaws: a prospective longitudinal study in HIV- positive patients. J Osseointegr 2017; 9(2):239-44
- Mokhtar MA, Elnagar G, Saleh M, Radwan MM. The biological complication of implant abutment materials. A systematic review and meta-analysis. J Osseointegr 2018;10(1):23-30
- Torretta S, Mantovani M, Testori T, Cappadona M, Pignataro L. Importance of ENT assessment in stratifying candidates for sinus floor elevation: a prospective clinical study. Clin Oral Implants Res 2013;24 Suppl A100:57-62.
- Pignataro L, Mantovani M, Torretta S, Felisati G, Sambataro G. ENT assessment in the integrated management of candidate for (maxillary) sinus lift. Acta otorhinolaryngologica Italica 2008;28(3):110-9.
- Ferguson M. Rhinosinusitis in oral medicine and dentistry. Aust Dent J 2014;59(3):289-95.
- Borgonovo AE, Vavassori V, Moramarco V, Ugolini F, Brunelli G, Re D. Crestal sinus lift combined with single and multiple implant placement using a new atraumatic technique. Report of two cases. J Osseointegr 2017;9(3):289-94.
- Moghimi M, Baart JA, Karagozoglu KH, Forouzanfar T. Spread of odontogenic infections: a retrospective analysis and review of the literature. Quintessence Int 2013;44(4):351-61.
- Barbieri D, Capparè P, Gastaldi G, Trimarchi M. Ectopic tooth involving the orbital floor and infraorbital nerve. J Osseointegr 2017;9(4):323-5.
- Prabhu SP, Padwa BL, Robson CD, Rahbar R. Dentigerous cyst associated with a displaced tooth in the maxillary sinus: an unusual cause of recurrent sinusitis in an adolescent. Pediatr Radiol 2009;39(10):1102-4.
- Chiapasco M, De Cicco L, Marrone G. Side effects and complications associated with third molar surgery. Oral Surg Oral Med Oral Pathol 1993;76(4):412-20.
- Brook I. Sinusitis of odontogenic origin. Otolaryngology head and neck Surgery 2006;135(3):349-55.
- Giardino L, Pontieri F, Savoldi E, Tallarigo F. Aspergillus mycetoma of the maxillary sinus secondary to overfilling of a root canal. J Endod 2006;32(7):692-4.
- Park GY, Kim HY, Min JY, Dhong HJ, Chung SK. Endodontic treatment: a significant risk factor for the development of maxillary fungal ball. Clin Exp Otorhinolaryngol 2010;3(3):136-40.
- Mensi M, Piccioni M, Marsili F, Nicolai P, Sapelli PL, Latronico N. Risk of maxillary fungus ball in patients with endodontic treatment on maxillary teeth: a case-control study. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2007;103(3):433-6.
- Shah A, Ramola V, Nautiyal V. Aerobic microbiology and culture sensitivity of head and neck space infection of odontogenic origin. Natl J Maxillofac Surg 2016;7(1):56-61.
- Yuvaraj V. Maxillofacial Infections of Odontogenic Origin: Epidemiological, Microbiological and Therapeutic Factors in an Indian Population. Indian J Otolaryngol Head Neck Surg 2016;68(4):396-9.
- Giovannetti F, Priore P, Raponi I, Valentini V. Endoscopic sinus surgery in sinus-oral pathology. J Craniofacial Surgery 2014;25(3):991-4.
- Joe Jacob K, George S, Preethi S, Arunraj VS. A comparative study between endoscopic middle meatal antrostomy and caldwell-luc surgery in the treatment of chronic maxillary sinusitis. Indian J Otolaryngol Head Neck Surg 2011;63(3):214-9.
- Shahbazian M, Jacobs R. Diagnostic value of 2D and 3D imaging in odontogenic maxillary sinusitis: a review of literature. J Oral Rehabil 2012;39(4):294-300.
- Biafora M, Bertazzoni G, Trimarchi M. Maxillary sinusitis caused by dental implants extending into the maxillary sinus and the nasal cavities. J Prosthodont 2014; 23(3):227-31.
Маттео Тримарки, отделение ЛОР и хирургии головы и шеи, Госпиталь Сан-Раффаэле, Милан, Италия
M. Trimarchi, Otorhinolaryngology – Head and Neck Surgery Department, San Raffaele Hospital, Milan, Italy
Андреа Галли, отделение ЛОР и хирургии головы и шеи госпиталя Сан-Раффаэле, Милан, Италия
A. Galli, Otorhinolaryngology – Head and Neck Surgery Department, San Raffaele Hospital, Milan, Italy
Паоло Каппаре, отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
P. Capparè, Dentistry Department, IRCCS San Raffaele Hospital, Milan, Italy
Сьюзан Дабабу, отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
S. Dababou, Dentistry Department, IRCCS San Raffaele Hospital, Milan, Italy
Раффаэле Винчи, отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
R. Vinci, Dentistry Department, IRCCS San Raffaele Hospital, Milan, Italy
Марио Бусси, отделение ЛОР и хирургии головы и шеи, Госпиталь Сан-Раффаэле, Милан, Италия
M. Bussi, Otorhinolaryngology – Head and Neck Surgery Department, San Raffaele Hospital, Milan, Italy
Энрико Герлоне, отделение стоматологии госпиталя IRCCS Сан-Раффаэле, Милан, Италия
E. Gherlone, Dentistry Department, IRCCS San Raffaele Hospital, Milan, Italy
Odontogenic infections in the head and neck: a case series
Аннотация. Одонтогенные инфекции (OИ) являются потенциально тяжелыми осложнениями, возникающими в результате нелеченых стоматологических патологий или неправильных стоматологических манипуляций. Они могут включать околоносовые пазухи и шейно-фасциальные пространства. Клиническая картина может вводить в заблуждение и связь с стоматологической патологией не всегда очевидна, что делает сложной их диагностику.
Ретроспективно были собраны данные 44 пациентов, направленных в больницу Сан-Раффаэле (Милан) с острыми тяжелыми синоназальными или шейно-фасциальными ОИ в период с января 2008 по январь 2017. Во всех случаях было доказано явное одонтогенное происхождение. Индивидуально оценивались особенности пациента, этиопатогенез, хирургический подход и медикаментозная терапия.
Основными причинами ОИ были установка имплантатов (13/44, 29,6%) и кариес (12/44, 27,3%), затем аномалии прорезывания (8/44, 18,2%), удаление зубов (7/44, 15,9%), эндодонтические манипуляции (2/44, 4,5%) и синуслифтинг (2/44, 4,5%). Четкая этиология выявлена у 27 пациентов (61,4%). Одонтогенный верхнечелюстной синусит (32/44, 72.7%), как правило, требовали создания нескольких хирургических доступов. Шейно-фасциальные инфекции (12/44, 27,3%), всегда требовали хирургического дренажа, часто в срочных/неотложных условиях.
Высокий индекс подозрительности и эффективное сотрудничество между стоматологами и ЛОР-врачами необходимы для своевременной диагностики и лечения ОИ. Антибактериальная терапия и хирургическое лечение являются ключевыми элементами текущей терапевтической стратегии.
Annotation. Odontogenic infections (OIs) are potentially severe complications resulting from untreated dental pathologies or incorrect dentistry procedures. They may involve paranasal sinuses and cervico-fascial spaces. Clinical picture can be misleading and relation with dental pathology unapparent, making their diagnosis challenging.
Data of 44 patients referred to San Raffaele Hospital (Milan) for acute severe or recalcitrant sinonasal/deep cervical OIs between January 2008 and January 2017 were retrospectively collected. Clear odontogenic origin was proved in all cases. Patient characteristics, etiopathogenesis, surgical approach and medical therapy were individually assessed.
Main causes of OIs were implant placement (13/44, 29.6%) and caries (12/44, 27.3%), followed by dysodontiasis (8/44, 18.2%), tooth extraction (7/44, 15.9%), endodontic procedures (2/44, 4.5%) and sinus lift (2/44, 4.5%). A clear etiology was detectable in 27 patients (61.4%). Odontogenic maxillary sinusitis (32/44, 72.7%) was typically tackled by a multiportal approach, with transnasal endoscopic approaches combined with transoral ones. Cervico-fascial infections (12/44, 27.3%), instead, always required cervicotomic surgical drainage, frequently in urgent/emergent settings. A case of descending mediastinal spread was recorded.
High index of suspicion and effective collaboration between dental and ENT specialists are essential to promptly diagnose and treat OIs. Antibiogram-driven therapies and multiportal approaches are key elements of the current therapeutic strategy.
Ключевые слова: Кариес, инфекция глубокого пространства шеи, дентальный имплантат, гайморит, одонтогенная инфекция, одонтогенный синусит.
Keywords: Caries, Deep neck space infection, Dental implant, Maxillary sinusitis, Odontogenic infection, Odontogenic sinusitis.
Список литературы