Замещаем дефект: применение остеопластических материалов после удаления третьих моляров
Д.А. Саващук
врач хирург-стоматолог «РМО» («Конектбиофарм»)
И. И. Бородулина
д. м. н., профессор кафедры челюстно-лицевой хирургии и хирургической стоматологии ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны Российской Федерации
А. А. Жевлаков
аспирант кафедры челюстно-лицевой хирургии и хирургической стоматологии ФГБВОУ ВО ««Военно-медицинская академия им. С.М. Кирова» Министерства обороны Российской Федерации
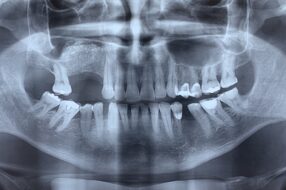
Ретенция нижних третьих моляров выявляется более чем у половины населения. Увеличение болезней прорезывания, в частности, ретенции и полуретенции «зубов мудрости» подтверждено литературными данными: 1971 – 23% (Morris and Jerman), 1988 – 72% (Hugoson A. с соавт.), 2006 – 84% (Albert J. Haddad). Закономерно возрастает число осложнений прорезывания — кист и опухолей. Так, например, парадентальные кисты развиваются в 2,1% — 25% случаев (Шейнберг В.М., 1955; Colgan C.M., 2002).
Увеличение числа показаний к операции удаления этих зубов связано не только с большим количеством развивающихся осложнений, обусловленных аномалиями развития и затрудненным прорезыванием, но и с широким использованием высокоинформативных методов лучевой диагностики и комплексным подходом к ведению пациентов с зубо-челюстными аномалиями при ортодонтическом лечении.
Среди основных показаний к удалению нижнего третьего моляра выделяют значительное количество причин, основными из которых являются: хронический воспалительный процесс (перикоронит или периостит), абсцессы и флегмоны, обширные кариозные дефекты, фолликулярная, парадентальная или радикулярная кисты, ретенция и дистопия, хроническая травма щеки при прикусывании моляром.
Удаление ретенированных нижних третьих моляров относится к оперативным вмешательствам определенной степени сложности. Для экстракции зубов 38 и 48 предложен ряд методик, включающих формирование и отслоение слизисто-надкостничного лоскута, трепанацию наружной кортикальной пластинки и удаление участков кости, нависающей над коронкой зуба, фрагментацию зуба и его извлечение.
Лунка ретенированных 38 и 48 зубов, как правило, занимает больший объем, чем располагающийся в альвеолярный дуге зуб. Формирующийся костный дефект имеет параметры, включающие не только саму лунку, но и дефект кости, созданный хирургом в процессе удаления при формировании оперативного доступа к зубу. Размеры послеоперационного дефекта могут значительно увеличиться в тех клинических случаях, где имеются кисты челюстей: парадентальная, радикулярная или фолликулярная. На его восстановление требуется более длительный срок.
В процессе удаления вывихивание ретенированного моляра из лунки производится элеватором. В качестве точки «опоры» щечки элеватора используется костная перегородка между вторым и третьим молярами, что приводит к ее частичной утрате.
В некоторых клинических случаях перегородка отсутствует изначально как следствие мезиального наклона коронки или горизонтального положения нижних зубов мудрости.
За дистальной стенкой лунки вторых нижних моляров и в лунке удаленного зуба формируется карман, в котором происходит зазержка пищи в послеоперационном периоде, что приводит к развитию воспаления и замедлению заживления.
Одним из способов профилактики такого пародонтального кармана, развития воспалительных осложнений и оптимизации восстановления костной ткани челюстей является использование остеопластических материалов.
С целью стимуляции восстановления костной ткани и замещения костных дефектов после хирургического вмешательства рекомендуется применение остеопластических материалов различного происхождения и степени обработки.
К ним относят лиофилизированные, формалинизированные, деминерализованные, депротеинизированные препараты кости и хряща, а также брефоматериалы, препараты крови, коллагеновые материалы, аутотрансплантаты, биопластмассы и тканевые трансплантаты.
Перспективным методом местной коррекции метаболических процессов в кости является применение гидроксиапатита (ГАП), оказывающего специфическое остеотропное действие.
С целью повышения эффективности операции удаления ретенированных нижних третьих моляров, а также для профилактики воспалительных осложнений после удаления зуба, нами в алгоритм лечебно-профилактических мероприятий было включено заполнение послеоперационного дефекта костной ткани сочетанием биокомпозиционных материалов «Остеоматрикс», «Биоимплант-ГАП» по методике Д.А. Саващука, предложенной для консервации лунки перед дентальной имплантацией (ООО «Конектбиофарм», Москва).
Протокол операции
Для создания рационального оперативного доступа при удалении ретинированного третьего моляра и адекватной фиксации мембраны разрез производили по вершине альвеолярного отростка над третьим моляром, продолжали вдоль шейки второго моляра и заканчивали на его вестибулярной поверхности вертикальным рассечением слизистой оболочки до уровня переходной складки (рис. 1).
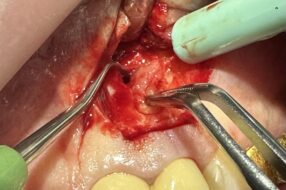
После извлечения зуба (рис. 2) и обработки лунки (кюретаж) проводили укладку остеопластического материала. Первым в лунку помещался Остеоматрикс, остеоиндуктивный материал, ремоделирующийся в кость. Его выкладывали слоями без утрамбовывания. Поверх Остеоматрикса укладывался остеокондуктивный материал Биоимплант-ГАП, который при дальнейшем заживлении уплотнялся и играл роль своеобразной «сыпучей мембраны», защищающей Остеоматрикс от прорастания эпителия слизистой оболочки (рис. 3).
Полученный двойной «сэндвич» покрывали коллагеновой биодеградируемой мембраной Биоматрикс, предварительно отмоделировав её таким образом, чтобы края перекрывались слизистой во время ушивания. Кромке мембраны, располагающейся на уровне шейки коронки 37 или 47 зубов придавали с помощью ножниц вид «бахромы» для более плотного и идеального прилегания зубу, что предотвращает «высыпание» Биоимпланта- ГАП (рис. 4).
При глухом ушивании раны над лункой нижнего зуба мудрости существует риск развития послеоперационной гематомы, поэтому большинство хирургов стоматологов предпочитают дренировать рану с помощью выпускника из перчаточной резины. При использовании любого костнопластического материала требуется «плотное» наложение швов для профилактики попадания инфекции и изоляции раны от содержимого полости рта. Присутствие кальция в костной крошке придает ей гемостатический эффект, но эти факторы не могут гарантировать отсутствие гематомы, особенно если она является следствием кровотечения из слизистой оболочки отслоенного лоскута. Наиболее удобным местом для установки дренажной полоски является край раны на уровне переходной складки преддверия полости рта ниже края установленной на лунку мембраны Биоматрикс. Использование дренажа позволяет осуществить профилактику послеоперационной гематомы, не влияя на аугментат.
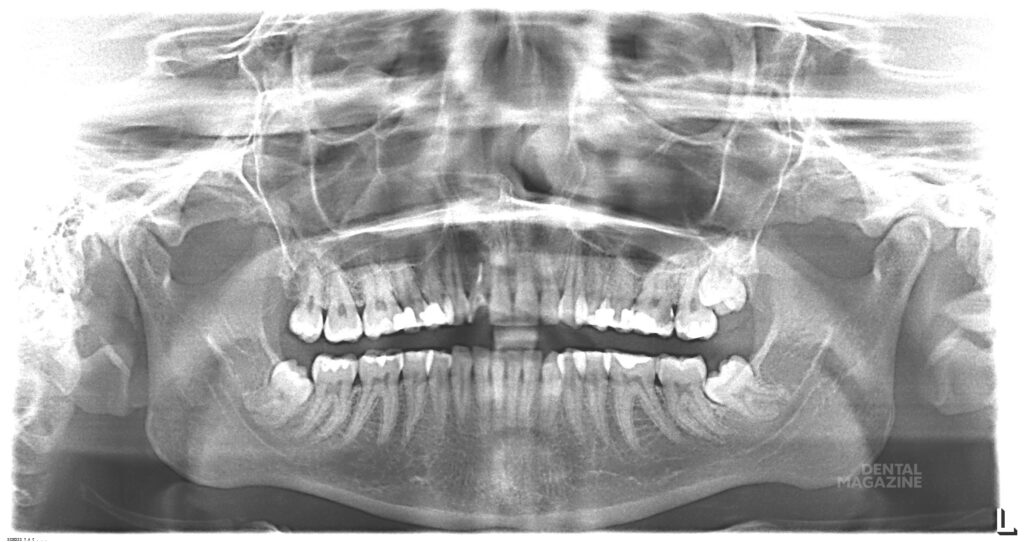
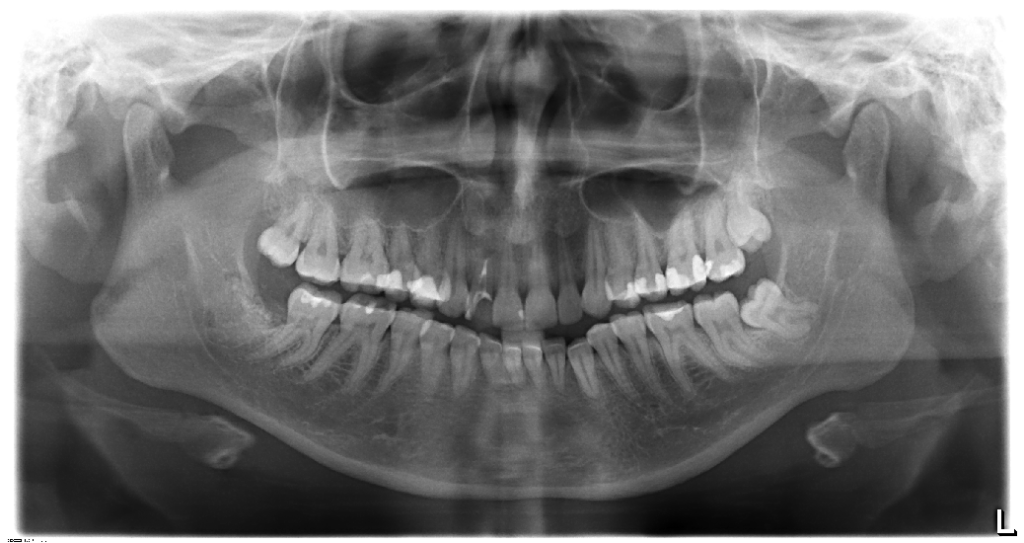
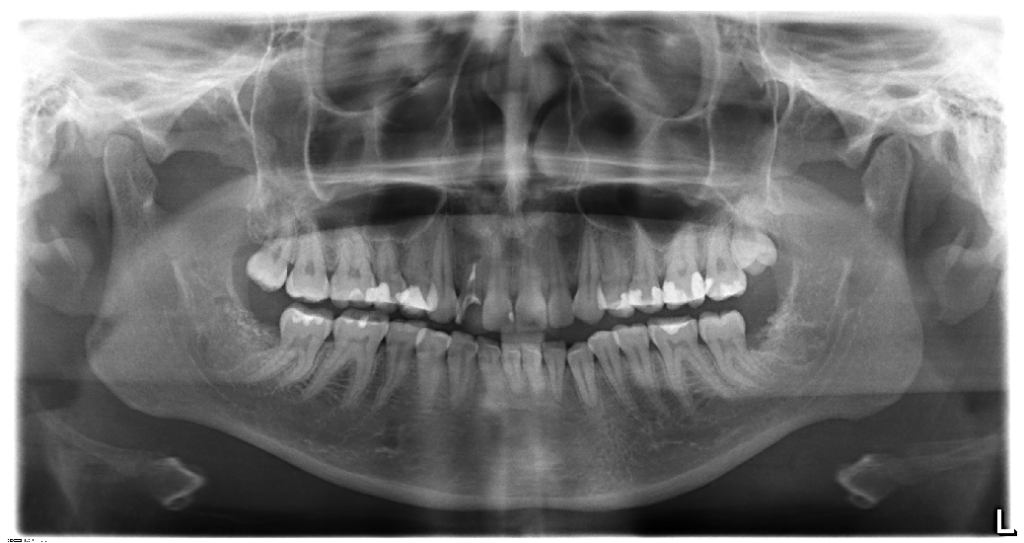
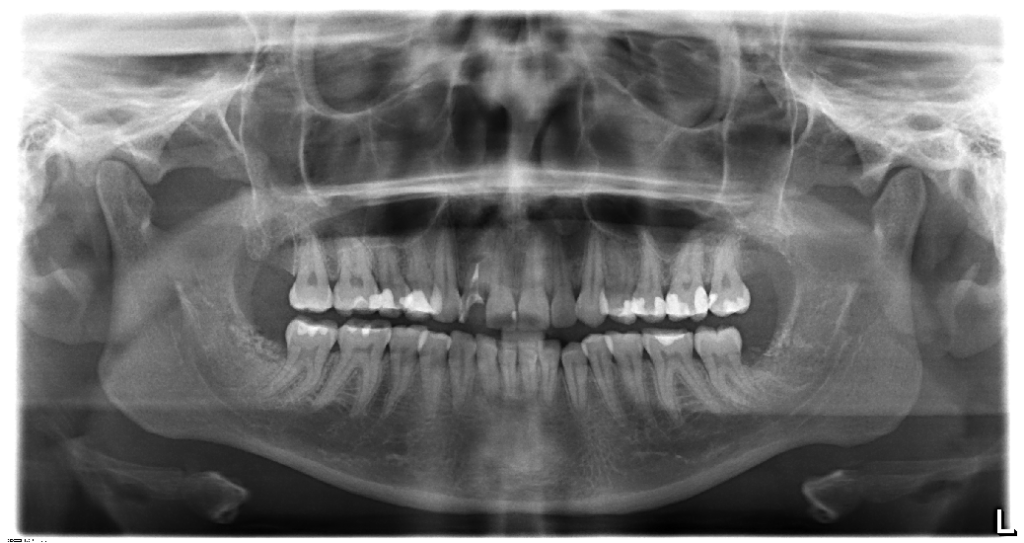
Для заполнения лунки нижнего моляра достаточно стандартной упаковки чипсов Остеоматрикса 0,5 см3, крошки Биоимплант ГАП 0,5 см3 и резорбируемой мембраны Биоматрикс 15х20мм. В качестве клинического примера приводим выдержки из истории болезни пациентки А., 23 лет. Диагноз: [K01.0] Ретенция зубов 48, 38 (рис. 5, 6).
Удаление зубов 48, 38 проводили с разницей в две недели.
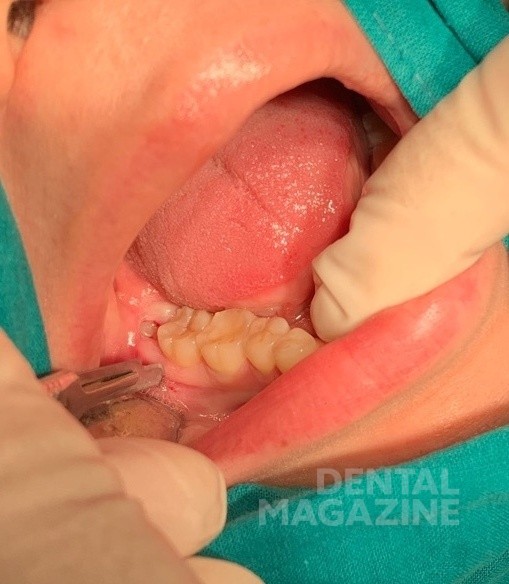
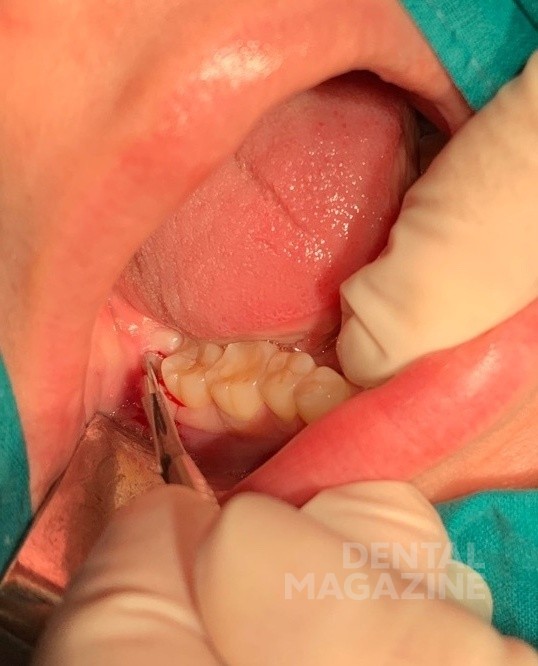
Удаление проводилось под инфильтрационной и проводниковой анестезиями (рис. 7).
После чего выполнялся Г-образный разрез в области 47- 48 зуба (рис. 8 а, б).
На следующем этапе для увеличения обзора операционного поля и доступа к коронке ретенированного зуба отслаивался слизисто-надкостничного лоскут и обнажалась коронка зуба 48 (рис. 9).
Для полного обнажения коронки зуба 48 проводили трепанацию наружной кортикальной пластинки (рис. 10 а). После выполнения всех подготовительных этапов приступали к удалению зуба 48 прямым элеватором (рис. 10 б).
Проводилось извлечение зуба из лунки вместе с оболочкой парадентальной кисты.
Затем в лунку укладывался костнопластический остеоиндуктивный материал в виде чипс размером 1,0-2,0 мм «Остеоматрикс» 0,5 см3 (рис. 12).
Поверх укладывался костнопластический остеокондуктивный материал — крошка «Биоимплант-ГАП» размером 0,5-1,0 мм, объем 0,5 см3 (рис. 13).
Далее костный материал перекрывался биодеградируемой мембраной «Биоматрикс» 15х20 мм и слизисто-надкостничный лоскут возвращался на место (рис. 14).
После чего края раны сопоставлялись и проводилось наложение швов и установка дренажа (рис. 15).
Зуб 38 удаляли спустя две недели по аналогичной методике.
Заключительным этапом проводили контрольную рентгенограмму непосредственно после удаления зуба и через три месяца (рис. 16, 17).
Послеоперационный период протекал без осложнений. На контрольной рентгенограмме можно проследить восполнение дефекта костной ткани в области дистальной поверхности нижних вторых моляров и отсутствие пародонтального кармана после удаления нижних третьих моляров.
Таким образом, использование костнопластических материалов «Остеоматрикс» и «Биоимплант-ГАП» в сочетании с биодеградируемой мембраной «Биоматрикс» позволяет ускорить заживление лунки зуба после удаления ретенированных третьих моляров, избежать расхождения краев раны с последующей задержкой пищи и образованием пародонтального кармана после полного заживления лунки. Послойная укладка остеоиндуктивного препарата «Остеоматрикс», остеокондуктивного «Биоимплант-ГАП» и мембраны «Биоматрикс» предотвращает высыпание костной крошки и прорастание эпителия в поверхностные слои аугментата за счет образования плотного поверхностного слоя.
Дмитрий Алексеевич Саващук, врач хирург-стоматолог «РМО» («Конектбиофарм»)
Ирина Ивановна Бородулина, д. м. н., профессор кафедры челюстно-лицевой хирургии и хирургической стоматологии ФГБВОУ ВО ««Военно-медицинская академия им. С.М. Кирова» Министерства обороны Российской Федерации
Андрей Андреевич Жевлаков, аспирант кафедры челюстно-лицевой хирургии и хирургической стоматологии ФГБВОУ ВО ««Военно-медицинская академия им. С.М. Кирова» Министерства обороны Российской Федерации
Replace the defect: the use of osteoplastic materials after the removal of the third molars
Аннотация. Удаление ретенированных нижних третьих моляров относится к оперативным вмешательствам определенной степени сложности. Формирующийся костный дефект имеет параметры, включающие не только саму лунку, но и дефект кости, созданный хирургом в процессе удаления при формировании оперативного доступа к зубу. С целью стимуляции восстановления костной ткани и замещения костных дефектов после хирургического вмешательства рекомендуется применение остеопластических материалов различного происхождения и степени обработки.
Annotation. Removal of the retarded lower third molars refers to surgical interventions of a certain degree of complexity. The emerging bone defect has parameters that include not only the hole itself, but also the bone defect created by the surgeon in the process of removal during the formation of operative access to the tooth. In order to stimulate the restoration of bone tissue and replacement of bone defects after surgery, the use of osteoplastic materials of different origin and degree of treatment is recommended.
Ключевые слова: Третий моляр; зуб мудрости; ретенированные моляры; остеопластические материалы; костный дефект.
Keyword: Third molar; wisdom tooth; impacted molars; osteoplastic materials; bone defect.